Предлежание плаценты на 20 неделе беременности
Предлежание плаценты при беременности
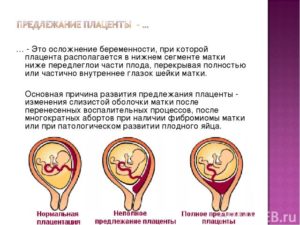
Предлежание плаценты при беременности — это патология, которая подразумевает расположение плаценты в нижнем сегменте матки в области маточного зева. Частота осложнений 0,5-0,8% от всех родов. По статистике 3% женщин и 5% детей погибают по причине данной патологии.
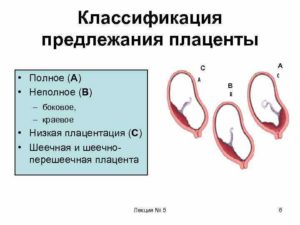
Предлежание плаценты бывает центральное или полное, боковое и краевое.
Низкое предлежание плаценты при беременности
Плацента, или иными словами детское место, представляет собой утолщенную оболочку, которая образуется в матке сразу после прикрепления оплодотворенной яйцеклетки. Её предназначение – защищать малыша в ходе всей беременности. Благодаря плаценте, ребенок получает кислород, питание, а также защиту от негативных воздействий, в виде инфекций матери и токсичных веществ.
На развитие малыша важное влияние оказывает правильное расположение плаценты. Нормальное должно быть больше 6 сантиметров от внутреннего зева, в этом случае кровоток благоприятно влияет на формирование и кровоснабжение плаценты.
Если она расположена менее чем на 6 см от выхода матки и перекрывает зев, врачом ставится диагноз «Низкое предлежание плаценты».
Если патология была выявлена в 20 недель, на плановом УЗИ, существуют большие шансы, что к концу беременности положение дел изменится, и такая проблема как низкая плацентация рассосется сама собой.По мере того, как матка растет, растягивается, её мышца смещается кверху вместе с плацентой, (это явление врачи называют миграцией плаценты) и тогда диагноз снимают.
Это самый безобидный вид предлежания плаценты, при котором женщина в большинстве случаев не испытывает никаких симптомов, и выявляется неожиданно при запланированном скрининге.
Но наблюдение акушера-гинеколога, все же необходимо.
Иногда низкое предлежание плаценты сохраняется до конца беременности, в таких случаях нужно прислушиваться к врачам, они обращают внимание на положение малыша в утробе и исходя из этого решают, дадут ли женщине родить естественным путём или нет.
Краевое предлежание
Это один из видов неполного предлежания, при котором внутренний зев матки прикрыт частично. В этом случае нижний край плаценты расположен на одном уровне с краем внутреннего зёва. Выход матки закрыт плацентарной тканью на 1/3.
Краевое предлежание плаценты чаще всего обнаруживается во втором триместре. На основе жалоб беременной о кровотечениях проводится узи. После постановки диагноза, женщина попадает под строгий контроль гинеколога, который назначает необходимые исследования и медицинские наблюдения. Чтобы избежать анемии, вследствие кровотечений и снижения гемоглобина, назначаются железосодержащие препараты.
Боковое предлежание
Наибольшая часть плацентарной ткани в этом случае располагается с правой или левой стороны от внутреннего зева. Врач при исследовании определяет величину перекрытого участка.
Заднее предлежание
Еще один вид неполного предлежания, при котором основная часть плаценты прикреплена к задней стенки матки.
Полное или центральное предлежание
Полное предлежание плаценты полностью закрывает внутренний зев матки, во время влагалищьного исследования плодные оболочки не прощупываются, наблюдается только плацентарная ткань, а центр плаценты расположен на уровне зева.
Центральное предлежание плаценты — серьезная патология, при обнаружении которой, беременная немедленно направляется в стационар, даже если отсутствуют кровотечения и боли. Там она будет находится под постоянным наблюдением квалифицированных специалистов.
Причины предлежания плаценты
Основные факторы, оказывающие влияние на расположение плаценты, образуются прежде всего, из-за патологических изменений в слизистой стенке матки.
Причины, связанные со здоровьем женщины
- Воспалительные процессы слизистой матки до беременности (эндометриты)
- Аборты и выскабливания
- Операция кесарево сечения
- Операции по поводу миомы матки
- Перфорация матки
- Аномалии, недоразвитие матки
- Чаше всего предлежание возникает у повторнородящих женщин (75% от всех беременных с этим диагнозом)
- Многоплодная беременность.
Причины со стороны плодного яйца
Плодное яйцо обладает ферментативными способностями. Для того, чтобы прикрепится к слизистой матки, особый фермент плодного яйца, как бы растворяет эпителий матки, и в том месте происходит прикрепление плодного яйца.
В случае предлежания плаценты ферментативность плодного яйца снижена. Оно опускается вниз и там прикрепляется. Это может быть вызвано гормональными нарушениями или другими, пока науке не известными причинами.
Чем опасно предлежание плаценты, симптомы
Основным симптомом предлежания плаценты является безболезненное кровотечение. Оно как правило возникает во второй половине беременности, из-за того, что после 20 недель растягивается нижний сегмент матки.
Ворсины плаценты не имеют свойства растягиваться, поэтому они отслаиваются от стенки матки. При отслойке плаценты рвутся кровеносные сосуды и возникает кровотечение.
Оно может случиться ночью или днем, после физической нагрузки или в покое, как правило, не сопровождается болями. Выделения могут быть настолько обильными, что это требует срочной неотложной помощи.
Обильные кровотечения при предлежании угрожают жизни женщины и плода.
Источник: https://razvitie-rebenka24.ru/beremennost/predlezhanie-platsenty-pri-beremennosti.html
Предлежание плаценты при беременности: причины, симптомы, диагностика и лечение
Предлежание плаценты – одно из осложнений беременности, не позволяющее родить естественным путем. Из-за этого явления возникает опасность для здоровья будущей матери и повышается риск гибели плода.
Беременности с подобной патологией уделяется особое внимание, нередко женщине показано длительное нахождение в стационаре. Однако выносить и родить здорового ребенка при таком положении дел возможно.
Что это такое?
Врачи сталкиваются с неправильным предлежанием плаценты достаточно редко. В 5-10% случаев оно наблюдается на 20-32 неделе, еще реже – на 36-40 неделе.
Плацента формируется по мере роста эмбриона для его питания и развития. После рождения ребенка она отслаивается и выходит вместе с оболочками. Располагается детское место в области дна ближе к зеву или по боковым сторонам матки. Эти сегменты имеют хорошее кровоснабжение, что обеспечивает плоду достаточное питание и насыщение кислородом.
Если зародыш имплантировался в нижней части матки, во время своего формирования плацента может частично или полностью перекрыть шейку. Это называется соответственно частичным или полным предлежанием. Оно препятствует нормальному кровоснабжению плода, т.к. стенки в этой области более тонкие.
Обычно шейка плотно сжата и раскрывается при родах. Головка ребенка растягивает шейку, что позволяет ему пройти родовые пути. Если путь закрыт, он не сможет самостоятельно это сделать.
Из-за этого естественное родоразрешение затруднено или невозможно. Плацента не может выйти до рождения ребенка.
Если отслойка началась при родовых манипуляциях, возникает кровотечение, что угрожает жизни роженицы и малыша.
Виды предлежания
Существуют несколько видов предлежания плаценты, которые зависят от расположения плода и диаметра шейки матки. С учетом этих признаков принимается решение о способе принятия родов.
Определяется вид патологии на УЗИ:
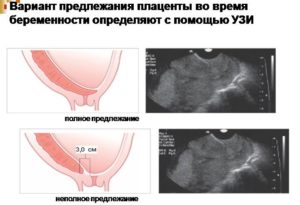
- Полное. Плацентарная оболочка полностью перекрывает область внутреннего зева. Когда он раскрывается в активной фазе родов, ребенок не сможет пройти сквозь преграду. Наиболее опасное расположение, которое может привести к смерти женщины и малыша. Показано кесарево сечение.
- Частичное. Проход закрыт не полностью, но головка малыша пройти сквозь него не может. Для успешного родоразрешения применяют оперативный метод.
- Низкое предлежание плаценты. Закрепление эмбриона произошло в нижней части матки, но шейка остается открытой, плацента находится в 3-5 см в нее. При низком положении показаны традиционные роды, если нет противопоказаний.
Когда шейка раскрывается на 4 см, врач проверяет нахождение детского места. На основании этого признака классификация предлежания выглядит следующим образом:
- Центральное предлежание плаценты. Возникает только при полном перекрытии прохода, подтвержденном на УЗИ. Акушер пальцем может прощупать центральное расположение, а оболочки плода не чувствует.
- Боковое. Врач прощупывает и оболочки, и часть плаценты.
- Краевое. Плодные оболочки проступают в отверстие шейки, а плацента находится с краю зева.
- Заднее. Детское место сформировалось у задней стенки матки и не перекрывает зев.
- Переднее. Находится у передней стенки, не доходит до выхода. Это считается вариантом нормы.
Если последние два вида диагностированы на УЗИ до 26-27 недели, волноваться не стоит. Плацента подвержена миграции, из-за чего в течение 6-10 недель она может занять правильное место.
Причины развития патологии
Привести к нетипичному закреплению плода, что способствует появлению плацентарного предлежания, могут различные причины.
Чаще всего это заболевания, внутренние хирургические вмешательства в маточную полость и факторы, под воздействием которых эмбрион не может проникнуть в отдаленные части матки.
Патогенез проблемы связан с низким закреплением плода и, как следствие, формированием оболочки с неполным закрытием зева.
Маточные факторы
Чаще к патологическому полному или неполному предлежанию плаценты приводят хирургические действия. Патологии подвержены беременные женщины, имеющие в анамнезе аборт или кесарево сечение.
Нередко патологическое размещение встречается при повторной беременности, когда прежние роды прошли с осложнениями. Случается неправильное закрепление одного из эмбрионов при многоплодной беременности.
Также к низкому предлежанию могут привести:
- воспалительный процесс в шейке или матке (эндометрит);
- разрастание тканей женского органа (эндометриоз);
- доброкачественная опухоль;
- недоразвитая матка или имеющая отклонения в строении;
- истмико-цервикальная недостаточность.
Плодные факторы
Существуют и другие причины, связанные с развитием эмбриона. Если у него снижена активность выработки ферментов, закрепление в верхних сегментах становится затруднительным, поэтому он имплантируется внизу. Вызвать нехватку ферментов могут следующие факторы:
- воспаление яичников;
- неправильная выработка гормонов;
- изменения цикла;
- миома, заболевания шейки;
- изменения внутреннего слоя матки.
Симптомы предлежания плаценты при беременности
При частичном или другом виде предлежания плаценты основным симптомом является появление крови из цервикального канала. Болевые ощущения отсутствуют. Первые кровотечения могут появиться на 12 неделе, а потом периодически повторяться до родов.
Чаще кровотечение наблюдается за 3-4 недели до родов, когда стенки матки чрезмерно растянуты. Матка готовится к родовому процессу, поэтому иногда сильно сокращается. Из-за этого кровотечения становятся интенсивнее. Когда происходит отслоение плаценты при предлежании, внутренние сосуды оголяются, и начинает течь кровь. Характер и длительность выделений различаются:
- Полное предлежание плаценты: обильные, кратковременные, внезапные. При чрезмерной обильности наблюдается большая кровопотеря, что смертельно опасно. Кровотечение резко прекращается, но через некоторое время возобновляется. Иногда может носить постоянный характер и отличаться скудностью. Накануне родов обильность резко повышается.
- Неполное предлежание плаценты: интенсивность кровотечения зависит от площади отслойки. Возникает преимущественно в последние 7 дней гестации, перед схватками или во время их активной фазы.
Частая кровопотеря вызывает анемию. Подтвердить состояние можно по результатам анализа крови, когда понижается уровень гемоглобина и гематокрита и уменьшается число эритроцитов. Проявляются вторичные признаки патологического прикрепления:
- пониженное артериальное давление;
- малокровие, недостаточный объем крови;
- неправильное расположение плода;
- высокое положение дна матки.
Чем опасна патология?
У многих женщин из-за кровопотери и изменения тонуса сосудов развивается гипотония. Таким пациенткам показана госпитализация для сохранения беременности и предотвращения потери крови. При лечении назначаются препараты, которые снижают тонус матки, уменьшают сократительную активность мышц.
С 4-5 месяца у женщины может развиваться гестоз. Он проявляется повышением артериального давления, отеками. При таком состоянии нарушается кровообращение матки и ребенка, замедляется работа почек. Из-за этого теряется белок.
По его содержанию в моче диагностируется заболевание. При центральном или другом предлежании плаценты из-за гестоза состояние пациентки отягощается. В частности, вероятен рецидив кровотечений, потому что свертываемость нарушается.
Из-за этого остановить его весьма затруднительно.
Когда плацента несколько перекрывает зев, затрудняются кровоснабжение и подача кислорода к малышу. Из-за этого ребенок отстает в развитии. Если плацента отслоилась, назад она не прирастет. Эта часть не принимает участия в насыщении плода питательными и другими веществами.Из-за патологии также меняется положение ребенка. Иногда он располагается поперек живота. Когда он начинается двигаться в таком нетипичном положении, матка чрезмерно растягивается, что приводит к отслоению. Роды в таком случае происходят с помощью кесарева сечения. При этом врачи учитывают, как расположен ребенок.
Методы диагностики и лечения
В настоящее время диагностика данного состояния не вызывает никаких трудностей. При обнаружении кровотечений женщина посещает гинеколога, который визуально сможет заметить проблему. Если они повторяются в середине беременности, это позволяет предполагать, что плацента полностью перекрывает выход во внутренний зев.
Гинеколог с помощью зеркал осматривает шейку. Метод требует внимательности. При предлежании плаценты спровоцировать ее отслойку может физическое воздействие инструментом и открытие шейки для визуальной диагностики. Из-за этого возможны появление кровотечения и развитие осложнений.
Женщина должна пройти УЗИ. Это наиболее точный и совершенно безопасный метод проверки состояния будущей матери и плода. На УЗИ оценивают:
- размеры плаценты;
- ее расположение;
- структуру;
- наличие крови в полости между плацентой и маткой;
- площадь отслоившегося участка;
- особенности кровотока в пуповине.
Если обнаружено низкое предлежание плаценты при беременности, УЗИ проводят систематически. Это позволяет проследить динамику изменения месторасположения плаценты. Миграция возможна из-за роста нижней области матки. Если плаценте удается занять характерное положение до 34 недели, роды можно провести естественным путем.
Женщине с предлежанием плаценты показан прием следующих препаратов:
- для эластичности нижней части матки – Партусистен, Но-шпа;
- для повышения уровня гемоглобина – Тотема, Сорбифер Дурулес;
- для стимулирования процесса насыщения ребенка кровью – Тромбонил, Аскорутин, токоферола ацетат, Трентал.
Дополнительно женщине могут назначить прием сульфата магния, Магне В6, фолиевой кислоты. Указанные средства беременная принимает до самых родов. Если начинаются скудные или обильные кровяные выделения, необходимо срочно вызвать скорую помощь. При госпитализации обычно используют те же медикаменты внутривенно с увеличением дозы активных веществ.
При полном перекрытии прохода контролируется состояние плода. Чтобы не допустить кислородное голодание и фетоплацентарную недостаточность, кроме вышеописанных препаратов назначают Курантил, раствор кокарбоксилазы, Актовегин, раствор глюкозы, аскорбиновую кислоту (рекомендуем прочитать: для чего при беременности назначают таблетки «Курантил»?).
Процесс родов
На 36 неделе принимается решение о способе родов. Полное предлежание предполагает проведение кесарева сечения. Если наблюдается обильная кровопотеря, купировать которую не получается, экстренно проводится операция. В этом случае жизнь ребенка в первую очередь спасти не пытаются, поскольку при малейшем промедлении смерть грозит и матери.
При незначительном предлежании плаценты врач устанавливает наличие факторов, способных усложнить естественные роды. К ним относятся:
- неправильное положение ребенка;
- рубцы на матке после прежних оперативных вмешательств;
- многоплодная беременность;
- возраст роженицы более 30 лет;
- узкий или деформированный таз;
- развитие многоводия.
Когда предлежание неполное, но осложнения отсутствуют, решение принимается в пользу естественного родоразрешения. Если миграция плаценты вызвала открытие зева, врач дожидается начала активных родов и прокалывает плодный пузырь. Если начинается кровотечение, значит проводят кесарево сечение.
Меры профилактики
Чтобы не допустить предлежания, необходимо отказаться от операций на матке, включая аборты.
Также нужно регулярно посещать гинеколога и контролировать работу половой системы, не допускать заболеваний и воспалений, своевременно проходить лечение.
Бывает, что избежать низкого прикрепления или отслойки не всегда удается даже при правильном функционировании всех органов и отсутствии операций в анамнезе.
При диагностированном центральном предлежании и других клинических формах патологии женщине следует соблюдать осторожность, чтобы не вызвать появление крови. Для этого рекомендуют придерживаться основных правил:
- не перенапрягаться, исключить тяжелые физические нагрузки;
- не прыгать;
- не ездить по неровным дорогам;
- не летать на самолетах.
Также нужно избегать стрессов, стараться не переживать и не нервничать, настраиваться на позитивный лад. Несколько раз в сутки следует отдыхать — ложиться на спину, а ноги поднимать вертикально, опираясь ими на твердую поверхность, например, стену. Такое положение позволяет расслабиться и снять нагрузку с нижней части живота.
Источник: https://www.OldLekar.ru/beremennost/plod/predlezhanie-placenty.html
Низкая плацентация при беременности, что можно и нельзя делать при предлежании плаценты, расположение на 20 и 21 неделе
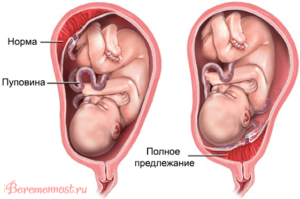
Любое отклонение от нормы, услышанное будущей мамой на приёме у врача или во время обследования, вызывает тревогу. Низкая плацентация — не исключение. Насколько опасно данное состояние и как предупредить его негативные последствия, рассмотрим подробнее.
Нормальное расположение плаценты и низкая плацентация
Когда оплодотворённая яйцеклетка заканчивает свой путь по маточной трубе и попадает в матку, она прикрепляется к одной из её стенок. В норме клетка расположится ближе ко дну матки, которое находится в верхней части данного органа.О низкой плацентации говорят тогда, когда расстояние от матки до маточного зева — не более 6 сантиметров
Но случается так, что яйцеклетка по каким-либо причинам прикрепляется в нижней части матки, ближе к «выходу». Это состояние и есть низкая плацентация. Важно помнить, что данный диагноз ставится, когда расстояние от матки до маточного зева составляет 6 сантиметров и меньше.
Низкая плацентация и предлежание плаценты
Когда плацента опускается так низко, что перекрывает вход в матку, тогда появляется предлежание плаценты. Важно не путать: при низкой плацентации маточный зев открыт, при предлежании — частично либо полностью закрыт.
Будущие мамы часто совмещают данные понятия в одно, начиная паниковать.
Но, несмотря на схожесть, в этих диагнозах есть одно очень важное отличие: при низкой плацентации естественные роды вполне возможны, в отличие от предлежания, при наличии которого велика вероятность родоразрешения путём кесарева сечения.Низкая плацентация отличается от предлежания открытым входом в матку, что делает возможным естественное родоразрешение
Симптомы низкой плацентации
Чем больше расстояние от плаценты до маточного зева, тем меньше шансов, что проявятся какие-либо симптомы низкой плацентации. Когда же детское место опускается низко, вплоть до предлежания, появляются признаки, схожие с симптомами выкидыша:
- боли в животе тянущего характера;
- боль в пояснице;
- выделения крови — красные или коричневые.
Если боль в животе может быть безопасной и свидетельствовать о растяжении связок, то кровотечение — очень опасный симптом, при котором требуется безотлагательная консультация специалиста, ведущего беременность, либо врача Скорой помощи.
Причины низкого расположения плаценты
На сегодняшний день медицина не даёт точного ответа на вопрос о причинах низкой плацентации. Никто не знает, почему яйцеклетка прикрепляется в том или ином месте в матке.
Но выявлены факторы, оказывающие влияние на то, что эмбрион будет располагаться не в привычном месте:
- воспалительные заболевания, перенесённые ранее;
- оперативные вмешательства, в частности, аборт в анамнезе;
- эндометриоз;
- наличие рубцов на матке;
- миома;
- анатомические изъяны строения матки (загиб, двурогая матка и прочее);
- сосудистые патологии в органах малого таза.
Риски и влияние низкой плацентации на течение беременности
Низкая плацентация может привести к в тяжёлых случаях к отслойке плаценты
Состояние низко расположенной плаценты не такое очевидно опасное, как предлежание, но и оно таит в себе значительные риски:
- Поскольку растущий плод давит на матку, он начинает «притеснять» и детское место. А это чревато маточными кровотечениями и в крайних случаях — отслойкой плаценты.
- Природой заложено так, что на дне матки кровоснабжение лучше, чем снизу. Таким образом, плод, прикреплённый к её нижней части, рискует недополучить жизненно важные питательные вещества и кислород.
В то же время необходимо помнить, что данный диагноз не является окончательным. Ведь детское место в течение беременности может неоднократно менять своё расположение. Этот процесс носит название «миграция плаценты».
Миграция плаценты
Миграция в большинстве случаев исправляет неправильное прикрепление плода
Миграция — процесс, в большинстве случаев исправляющий такую патологию, как низкая плацентация. Важно понимать, что сама плацента фактически не движется.
Изменение её месторасположения является результатом разрастания миометрия — мышечного слоя матки. Проще говоря, плацента мигрирует, когда матка растёт.
Миграция плаценты происходит всегда только в одном направлении — снизу вверх, от внутреннего зева матки к её дну.
Именно благодаря данному явлению врачи не акцентируют внимание на расположении плаценты до третьего триместра — доказано, что в 95% случаев плацента поднимается самостоятельно, принимая верное положение.
Диагностика низкой плацентации
УЗИ достоверно проиныломирует о факте аномалий в расположении плаценты
Место расположения плаценты определяет ультразвуковая диагностика. Также по результатам УЗИ и допплера врач сможет определить, имеется ли нехватка полезных веществ (по размерам плода и их соответствию возрасту) и кислорода (по оценке кровотока во время допплерометрии).
Именно поэтому при обнаруженной низкой плацентации необходимо не пренебрегать рекомендациями врача и посещать консультации, а также проходить исследования так часто, как рекомендует гинеколог, ведущий беременность.
Сроки установления низкой плацентации и миграции плаценты
Как правило, УЗИ показывает низкую плацентацию на сроке в 20–22 недель, во время второго планового скрининга. С этого момента женщине необходимо придерживаться охранительного режима. Изменение расположения плаценты врачи ждут до 36 недели. Только после этого срока состояние «низкая плацентация» принимается во внимание врачом, который в будущем примет роды.
Лечение низкой плацентации и особенности охранительного режима
Как только будущая мама узнаёт о данном диагнозе, первые вопросы, которые она задаёт врачу — можно ли это вылечить и нужно ли менять режим. Рассмотрим указанные аспекты подробнее.
Лечение низкой плацентации
На сегодняшний день не существует препаратов, способных повлиять на изменение плацентой её месторасположения. Поэтому при наличии данной патологии врачи всегда выбирают тактику выжидания.
Либо, если плацента так и не примет нужного положения, корректируют по необходимости способ родоразрешения.
При этом важно помнить, что сама по себе низкая плацентация не является показанием к кесареву сечению.
Охранительной режим
Из-за риска возникновения маточных кровотечений и отслойки плаценты врачи настоятельно рекомендуют беременной женщине вести охранительный режим. Возможно, соблюдать осторожность придётся до самых родов.
Охранительный режим включает в себя следующие мероприятия:
- Ограничить физическую активность. Необходимо отменить занятия любым видом спорта. Разрешается только ходьба не быстрым шагом.
- Не делать резких движений.
Плацента, которая и так испытывает давление, может не выдержать рывка, и тогда начнётся отслойка.
- Минимизировать поездки, особенно в общественном транспорте. Стресс, встряски и резкие движения — то, что крайне нежелательно при низкой плацентации.
- Приподнимать ноги в положении сидя.
Небольшое возвышение ног усилит кровообращение и поможет не допустить гипоксию плода.
- Строго ограничить вес взятых в руки предметов. Поднятие тяжестей — очень частая причина начавшихся маточных кровотечений. Максимальный разрешённый вес — 2 кг.
- Вставать из положения лёжа без рывка, с помощью рук и не используя, по возможности, мышцы брюшного пресса.
Автору данной статьи также во время беременности был поставлен диагноз «низкая плацентация». Я, испуганная после УЗИ, «шерстила» интернет и «пытала» врача — что же делать, как это исправить. И гинеколог дала мне два очень хороших, на мой взгляд, совета.
Первый из них заключался в словах «режим без фанатизма»: да, необходимо ограничивать нагрузку, не делать резких движений. Но это не значит, что нужно «лечь в спячку», подобно медведю зимой.
Потому что при постоянном лежании в постели кровоснабжение в органах малого таза ухудшается, а это опасно для малыша, который и так из-за неправильного расположения рискует недополучить необходимых для жизни веществ.
Помимо этого, ни одно проветривание квартиры или дома не сравнится с прогулкой на свежем воздухе. Только насыщенная кислородом кровь способна в достаточной мере передать этот самый кислород растущему малышу.Второй совет, данный мне врачом, касался универсального статического упражнения — коленно-локтевая поза. Универсально оно тем, что будет полезно и при повышенном тонусе матки, и при патологии расположения плаценты, и даже в случае неправильного положения плода.
Уникально данное упражнение по нескольким причинам:
- уменьшает давление на маточный зев и низко расположенную плаценту;
- улучшает кровоток;
- изменяет направление силы тяжести.
Выполняла я данное упражнение 3–4 раза в день по 15 минут. После этого обязательно лежала 30–40 мин.
В итоге, последовав этим советам, к следующему скриннингу я услышала, что плацента заметно поднялась — до нормального уровня. Сказать точно, что именно повлияло на её миграцию и повлияло ли что-либо вообще, точно сказать невозможно. Но одно я могу сказать точно — хуже не стало, и я сделала всё, что могла сделать, чтобы изменить ситуацию.
Фотогалерея: особенности охранительного режима
При низкой плацентации подниматься необходимо без резких движений из положения «на боку», помогая руками Во время сидения на стуле или в кресле ноги необходимо приподнимать, чтобы улучшить кровоток в органах малого таза Физическая активность при низкой плацентации должна ограничиваться неспешными прогулками
Секс при низкой плацентации
Как правило, секс при низко расположенной плаценте врач категорически исключает.
Но поскольку видов секса существует несколько, у беременных часто возникает вопрос — все ли виды интимного контакта необходимо ограничить или непосредственно вагинальный секс.
При низкой плацентации необходимо исключить любой вид секса, который:
- вызывает возбуждение, приводящее к приливу крови в области органов малого таза;
- производит непосредственное физическое воздействие на влагалище или прямую кишку.
Таким образом, при низкой плацентации рекомендован половой покой относительно всех видов секса.
Роды при низко расположенной плаценте
Если к концу беременности плацента все же не изменила место и диагноз «низкая плацентация» остался, врач тщательно рассмотрит сопутствующие факторы:
- имеет ли место гипоксия плода;
- правильно ли расположен ребёнок;
- есть ли обвитие пуповиной;
- составляет ли расстояние до входа в матку менее 2 см.
При наличии указанных состояний врач наверняка примет решение о проведении операции кесарева сечения.
В остальных случаях сам факт низкого расположения плаценты не влияет на процесс родоразрешения и беременная женщина вполне может родить ребёнка самостоятельно.
: низкая плацентация при беременности
Низкая плацентация — не приговор, но сигнал к тому, что следует с особым вниманием отнестись к своему новому состоянию и беречь будущего малыша. И тогда «интересное положение» завершится счастливой встречей мамы и её крохи.
- Елена Головко
- Распечатать
Источник: https://budumamoi.com/zabolevaniya-i-oslozhneniya/nizkaya-platsentatsiya-pri-beremennosti.html
Все о предлежании плаценты: полное, неполное, центральное, краевое – симптомы и лечение
Не всегда счастливое время ожидания малыша проходит безоблачно, иногда будущей мамочке приходится столкнуться с теми или иными проблемами уже на 12 неделе беременности.
Одно из возможных осложнений – предлежание плаценты, то есть ее неправильное прикрепление к стенке матки. В идеале местом закрепления плаценты должна быть самая верхняя точка матки, далеко от входа в нее.
Неправильным же считается прикрепление плаценты к нижней части матки, к ее шейке.
Предлежание врачи женской консультации ставят в 0,2-0,9 процентах случаев беременностей, но при постоянном контроле над женщиной и плодом, которое подразумевает наблюдение и необходимое лечение, удается избежать ухудшения ситуации и непоправимых последствий.
Диагностируется предлежание плаценты чаще с 12 по 20 неделю беременности, но в большинстве случаев в третьем триместре положение этого важного детородного придатка нормализуется.
Чем раньше женщина встает на учет к гинекологу, тем больше шансов у нее услышать о предлежании, поскольку на ранних сроках (12 недель) это явление встречается от 20 до 30 процентов всех беременностей.
Возможных причин, приводящих к предлежанию, может быть множество:
- изменения эндометрия вследствие кесарева сечения, других операций и исследований, в ходе которых оказывалось механическое воздействие на матку;
- предлежание при предыдущей беременности;
- многоплодная беременность;
- большое количество предыдущих родов;
- разрастание плаценты вследствие нехватки кислорода в организме женщины;
- вредные привычки беременной, например, привязанность к никотину;
- поздняя беременность – от 35 лет;
- проживание в высокогорных местностях.
Доподлинно установить причину предлежания в большинстве случаев этой аномалии не удается. Но чаще всего это осложнение проявляется на отрезке от 12 до 20 недели беременности у женщин, переживших ранее аборт, воспаление в матке. В группе риска находятся пациентки, имеющие рубец или миомэктомию на стенке матки, когда плацента разрастается в направлении неповрежденной ткани.
Каким может быть осложнение
Встречаются следующие виды предлежания плаценты:
- центральное — полное;
- частичное – неполное;
- низкое;
- шеечное.
Неполное предлежание плаценты также делится на подвиды:
- боковое – плацента переходит с задней стенки на переднюю и перекрывает зев матки на 2/3;
- краевое – нижним краем плаценты перекрывается лишь 1/3 входа матки.
Полное предлежание плаценты подразумевает, что внутренний зев, т.е. вход в матку перекрыт полностью. При частичном предлежании плаценты, лишь в части перекрывается внутренняя часть входа, рядом с которой визуализируются плодные оболочки.
Реже встречается полное предлежание, именно при нем плацентой полностью перекрывается изнутри маточный зев.
Неполное предлежание, и, в первую очередь, краевое, не является абсолютным препятствием к естественным родам, поскольку полностью не закрывает вход в матку, и ребенок может покинуть ее самостоятельно.
Низкой плацентария считается в случае сосредоточения ее нижнего края ниже 6 сантиметров от зева.
Но на практике про низкое положение плаценты речь заходит в том случае, когда нижний ее край располагается в двух сантиметрах от зева по внутренней стенке матки.
Очень редко плацента может начать развиваться в области маточного перешейка или канала, и тогда будет диагностирована шеечная плацентария.
Любой вид предлежания плаценты чаще всего встречается на ранних сроках беременности, как правило – на 12 неделе. В это время плацента называется на научном языке хорионом.
А вот частичное предлежание образуется лишь ближе к родам, вместе с расширением и раскрытием шейки матки. После 20 недели в большинстве случаев плацента поднимается, а к девятому месяцу беременности приходит в норму более чем в 90 процентах случаев.
При этом быстрее и чаще принимает нормальное положение плацента, если она расположена не по задней, а по передней стенке.
Симптоматика, диагностика и последствия развития предлежания
В большинстве случаев предлежание ничем себя внешне не выдает, но симптомы осложнения нужно знать и на случай их проявления немедленно бежать к врачу, чтобы тот назначил лечение.
Основное и главное среди симптомов – это неожиданно начавшееся кровотечение из влагалища, даже если оно не сопровождается болевыми ощущениями и также внезапно прекращается, как и началось. Помимо появления крови могут появиться сокращения матки, а иногда даже боли в животе, похожие на схватки.
Чаще всего такие симптомы проявляются на 20 неделе беременности и позднее, во второй ее половине, но кровотечение может иметь место и в 12 недель, и даже раньше. Выделение крови грозит выкидышем, поэтому нужно реагировать оперативно.
Как правило, предлежание плаценты выявляется на 12 неделе, когда женщина впервые идет на УЗИ. Чтобы избежать страшных последствий предлежания плаценты, важно своевременно его диагностировать и поставить ситуацию под медицинский контроль.Основной способ диагностики – исследование ультразвуком, а наиболее достоверные результаты дает вагинальное обследование специальным датчиком. Более ошибочным является обследование, проводимое по брюшной стенке.
Также врачи проводят пальцевое исследование, но такой способ уже сам по себе опасен для легко уязвимой плаценты, т.к. может спровоцировать ее отслойку и кровотечение.
Лишь порядка 20 процентов беременных женщин с предлежанием не отмечают у себя симптомы осложнения и не сталкиваются с кровотечением.
Выраженность симптоматики может быть различной степени – от слабой, до очень сильной, но в любом случае ее проявление говорит о проблеме.
Плацента, обеспечивающая ребенка всем необходимым, истончившись, рвется, от нее отслаиваются ворсины, образуются отрывы, из-за чего ухудшается питание придатка и самого малыша.
Таким образом, предлежание может грозить следующим:
- кровопотерей и шоком женщины;
- гипоксией ребенка;
- отслойкой плаценты и преждевременными родами;
- послеродовым воспалением матки;
- врожденными аномалиями новорожденного, низким весом, желтушкой, нарушением дыхания и прочими отклонениями в развитии;
- гибелью младенца или роженицы в родах.
Контроль за беременностью и варианты родоразрешения
Учитывая, насколько тяжкими могут быть последствия предлежания плаценты, на всем протяжении беременности женщине необходим постоянный и чуткий контроль – врачебное наблюдение и лечение, вплоть до родоразрешения. Частота посещения гинеколога будет зависеть от срока беременности, если, конечно, ничего не беспокоит. В общем же, наблюдение в женской консультации не отличается плановостью от обычной беременности:
- с 12 по 20 неделю – один раз в месяц;
- начиная со второго триместра, после 20 недели – дважды в месяц.
Сложность ситуации будет зависеть в определенной степени от того, по задней или передней стенке матки наблюдается плацентарное предлежание. Наблюдение за беременностью будет заключаться в постоянном обследовании плаценты, оценке кровотечения и общего состояния женщины и плода, что проводится посредством:
- УЗИ – именно при помощи него доподлинно устанавливается прикрепление плаценты к передней или задней стенке матки и наличие предлежания;
- осмотра зеркалами;
- оценки результатов общих анализов беременной.
Лечение при предлежании подразумевает в необходимых случаях следующие меры:
- переливание крови женщине в небольших дозах;
- прием спазмолитических и токолитических препаратов;
- назначение гормональных средств для нормализации маточно-плацентарного кровотечения, повышения свертываемости крови и укрепления сосудистых стенок;
- употребление седативных препаратов: пустырника, валерианы и др.;
- профилактика эндометрита и гипоксии плода.
Самым опасным периодом беременности является ее первый триместр, длящийся до 12 недели, но при предлежании плаценты важно не терять повышенную бдительность и дальше.
Когда предлежание выявляется на 20 неделе и до двух месяцев после, то при должном контроле, необходимой осторожности и следовании врачебным указаниям, высока вероятность того, что плацента займет нормальное место расположения на стенке матки. Если же что-то пойдет не так, откроется кровотечение, то немедленно нужно вызывать скорую.
В случае повторного кровотечения становится необходимым постоянное медицинское наблюдение в стенах больницы, вплоть до самых родов. Только так можно избежать сильной кровопотери, отслойки плаценты и всех вытекающих из этого последствий.
Если до 36 недели предлежание плаценты остается, то врач решает вопрос о госпитализации и родоразрешении. Таким образом, предлежание в 38-39 недель является показанием для кесарева сечения. Обычные роды в сложных случаях не только противопоказаны, но и чреваты осложнениями.
Полное центральное предлежание плаценты после 20 недель и на более поздних сроках – это стопроцентный показатель для проведения планового кесарева сечения, поскольку естественным путем ребенок не сможет покинуть матку из-за перекрытия входа в нее плацентой.
Чем выше риски и сильнее кровотечение, тем экстреннее назначается операция, вне зависимости от срока беременности.
При нахождении в домашних условиях женщина должна строго соблюдать рекомендации доктора, чтобы избежать отрывов плаценты и кровотечения. Как правило, никакое медикаментозное лечение не гарантирует полное исцеление и миграцию плаценты на место, особенно если она закрепилась на задней стенке.Исправить или хотя бы не осложнять предлежание поможет постельный режим, богатое белком и железом питание, больше свежего воздуха, воздержание от сексуальных контактов, от эмоциональной и физической нагрузки, даже от гимнастики для беременных. Неполное краевое предлежание плаценты требует дополнительного приема поливитаминных препаратов.
Боковое и краевое предлежание плаценты, не отягченное кровотечением, можно лечить и в амбулаторных условиях.
Можно ли предупредить аномалию плаценты?
Можно перестраховаться заранее, избавив себя от мучительных ожиданий, которые, как правило, начинаются на 12 недели беременности и вплоть до 20 недели — когда же плацента встанет на место.
Профилактикой предлежания плаценты будет правильный образ жизни, в котором нет места абортам и прочим, травмирующим стенки матки, вмешательствам. С этой целью нужно использовать контрацептивные средства, строго контролировать репродуктивную деятельность.
Также следует проводить своевременное предупреждение и лечение болезней половых органов.
Особую бдительность нужно проявить в вопросе предупреждения аномалии плаценты женщинам, входящим в группу риска – в возрасте от 35 лет, повторно забеременевшим, уже имевшим подобный диагноз.
Если имеются гормональные расстройства, то беременность нужно планировать не ранее, чем подобные помехи будут устранены.
Но даже в случае идеального здоровья женщины, полностью исключить вероятность предлежания плаценты не удастся, поскольку причина аномалии может крыться в особенностях самого плодного яйца.
В этом случае остается лишь довериться врачам, пребывать под их неусыпным контролем и возможно, на сроке от 12-20 недель, до начала третьего триместра, плацента примет нормальное положение. В любом случае, даже при краевом предлежании, можно вполне благополучно родить самостоятельно под наблюдением опытных акушеры.
Советы врача-акушера о подготовке к родам
Советуем почитать: Какова вероятность наступления второй беременности сразу после родов
Источник: https://moirody.ru/oslozhneniya-beremennosti/problemy-vo-vremya-beremennosti-vse-o-predlezhanii-placenty.html